Gerelateerde items
Bekijk het artikelen overzicht
Innovatie
Design in de zorg op Dutch Design Week Eindhoven

eHealth
Een hartfilmpje maken met de cardioloog in de broekzak

Innovatie
Verpleegkundige keuzehulp voor indiceren e-health
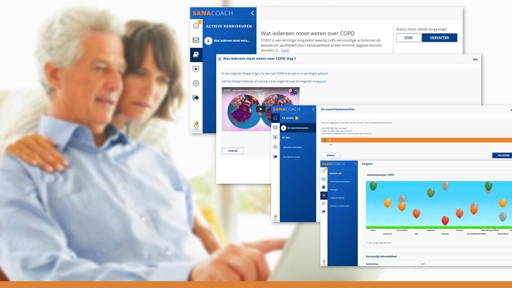
eHealth
eCoach COPD: Van spreek-kamer naar huiskamer

Apps
eHealth4All: nogal wiedes!

Overheid









